PD-1抑制剂:白玫瑰与红玫瑰
| 导读 | 伴随着不同类型的PD-1抑制剂的出现,肺癌医生和患者可能会很难决定改选哪个药更好? |

►图源:Pixabay.com
张爱玲在《红玫瑰与白玫瑰》里,淋漓尽致地描写了一个男人在面对两个美人时的难以抉择,文中描写,在振保的心里,“娶了红玫瑰,久而久之,红的变了墙上的一抹蚊子血,白的还是‘床前明月光’;娶了白玫瑰,白的便是衣服上的一粒饭粘子,红的却是心口上的一颗朱砂痣”。如今,伴随着不同类型的PD-1抑制剂的出现,肺癌医生和患者可能会很难决定改选哪个药更好?
PD-1的全名为程序性死亡受体-1,分布在T淋巴细胞表面。PD-L1是PD-1的配体(我们可以把它理解为PD-1的“伴侣”,它经常分布于肿瘤细胞表明。一旦PD-1与PD-L1相结合,PD-1就会被激活,激活后的PD-1会对淋巴细胞的免疫功能起到抑制作用,使得肿瘤细胞成功逃脱人体免疫的追杀(图)。
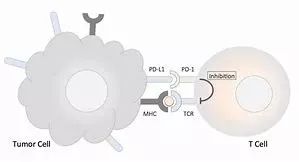
►图PD-1和PD-L1示意图
而PD-1抑制剂,顾名思义,就是能够“抢先”与PD-1结合,阻止PD-L1与PD-1的“亲密结合”,使得PD-1无法被激活。这一用药策略类似于“离间计”,因此,我们将PD-1抑制剂拟人化,将目前已获得美国食品与药物管理局(FDA)和我国国家食品与药品监督管理总局(CFDA)批准的2个PD-1抑制剂分别称为Ms.K(商品名Keytruda,通用名Pembrolizumab,由默沙东公司生产)和Ms.O(商品名Opdivo,通用名Nivolumab,由百时美施贵宝公司生产)[1-3]。下面,我们一起来看看Keytruda与Opdivo的战绩。
Keytruda:一线二线治疗皆可用
Keytruda首次成功走进肺癌治疗是在2015年,由于Keynote001研究和Keynote010研究的成功,获得FDA批准用于PD-L1阳性、没有EGFR和ALK突变、在其他治疗后疾病仍然进展的非小细胞肺癌(NSCLC,超过90%的肺癌都是NSCLC),成为了第一个获批用于治疗NSCLC的PD-1抑制剂[2]。在2016年,Keytruda再次获批单药一线治疗PD-L1>50%的晚期NSCLC。随后,在一线治疗的“征途”中,Keytruda越战越勇,不止单打独斗,还在试验中证实可以联合卡铂和培美曲塞,一线治疗转移性非鳞状NSCLC。这一治疗方案也同样获得了FDA的批准[2]。
下面,我们逐一解释一下批准中的几个知识点。
Keytruda最先获得的批准是用于二线治疗,二线治疗指的是在一线治疗失败后所采取的治疗。在免疫治疗出现之前,对于没有EGFR、ALK突变的晚期NSCLC患者,传统的一线治疗是含铂双药化疗。在过去,一旦一线治疗失败,患者的生存率会显著降低。但随着Keytruda的出现,这类患者的PFS(progression free survival,无进展生存)达到6.9个月[4]。这是非常了不起的一个突破。在临床试验中,PFS能反映出治疗的即时效果,帮助研究者了解患者症状的改善。同时,PFS代表了癌症没有恶化的生存时间,即高质量的生存时间。在化疗时代,对于一线治疗失败的晚期肺癌患者,即便只能延长2个月的PFS,同时还承受着化疗的毒性反应,医生们也会为此欢呼不已。而对于同样的患者,Keytruda毒性反应更轻,却收获了更好的疗效,也因此取代化疗称为新的标准治疗。
随后,Keytruda的应用从二线治疗前移至一线。一线治疗指的是诊断后对肺癌患者进行初始治疗,这是与肺癌的第一场战役,对胜负有着决定性的影响。也正因如此,在肺癌治疗中,一线治疗是各类药物的“必争之地”,能取得一线治疗地位的药物,意味着其疗效和安全性明显优于其他药物。将一个药物从二线移到一线,一方面不仅需要它显著更好的疗效,还需要为后续治疗做好准备,以防“寅吃卯粮”。如果一线治疗无效或发生耐药后,后续没有有效的二线治疗,会很麻烦。
在一线治疗中,Keytruda单药一线治疗时的条件包括:TPS>50%(超过50%的肿瘤细胞表达PD-L1,也可以理解为PD-L1>50%),没有EGFR、ALK等基因突变的NSCLC。
PD-L1是由华裔学者陈列平在1999年发现的,在既往的多项试验中,PD-L1的表达可以用来预测药物的敏感性,而研究也证实PD-L1>50%的患者,Keytruda单药一线治疗时效果最好[5]。因此,在Keytruda获得的治疗批准中,伴随诊断为PD-L1>50%这一指征。
需要排除EGFR、ALK突变患者的原因在于既往的多项研究均显示,对于携带EGFR或ALK突变的NSCLC患者,PD-1/PD-L1抑制剂的有效率只有3%~7%,远不如靶向治疗,而如果将靶向治疗与PD-1/PD-L1抑制剂联合,免疫相关性肺炎的发生率高(TATTON研究和CAURAL研究均因此提前终止)[6]。因此,要是用PD-1抑制剂进行治疗,需要先排出EGFR、ALK这类突变。
Keytruda单药一线治疗的条件比较苛刻,可一旦它与卡铂和培美曲塞联合,那么应用条件就可以放宽很多,只要是晚期的非鳞NSCLC都可以用这一联合方案一线治疗。“非鳞”是一个病理学概念。从病理分型上,NSCLC可分为鳞癌、腺癌和大细胞癌。腺癌和大细胞癌统称为非鳞癌,在NSCLC中约占70%。这也意味着,绝大部分晚期NSCLC都可以用这一个联合方案进行一线治疗。
Opdivo:目前主要应用于二线治疗,还可以用于新辅助治疗
2015年,继Keytruda获批后,Opdivo也获得FDA批准用于没有EGFR、ALK突变的晚期NSCLC的二线治疗[1]。这一批准是根据Checkmate017研究和Checkmate057研究的结果作出的,在这两项研究中,Opdivo二线治疗晚期鳞癌患者5年OS为16%,晚期腺癌患者5年OS为18%。既往晚期NSCLC的5年生存率为4~6%,也就是说Nivolumab将5年生存率提高了3~4倍[7]。
遗憾的是,Opdivo挺进一线治疗的尝试未能成功。Opdivo一线治疗的试验与Keytruda一线治疗的试验同期公布了结果,却是一胜一负。Keytruda很快获得了FDA批准,Opdivo却未能成功。在此之后,研究者重新分析了失败原因,发现是由于筛选患者的标志物(PD-L1>1%)选择问题,当将筛选标志物换为TMB(tumor mutation burden,肿瘤突变负荷)后,Opdivo也取得了与Keytruda相媲美的成绩,是否能重新挺进一线治疗,让我们拭目以待。TMB,可以理解为肿瘤细胞的DNA上承载了多少基因突变,通常用每百万碱基中基因突变的数目表示。TMB越高,意味着能被免疫系统识别的抗原越多,免疫反应就越强。
除了晚期NSCLC的一线治疗和二线治疗,Opdivo也被证实可以用于早期NSCLC的新辅助治疗——对于可以手术切除的患者,在手术前使用Opdivo治疗后,45%的患者获得了完全缓解,也就是说在治疗后完全检测不到癌细胞[8]。
综合比较Keytruda与Opdivo
从FDA批准时所参考的研究数据看,Keytruda与Opdivo的有效率分别为18%及20%。值得注意的是,PD-1抑制剂二线治疗的研究中并未使用PD-L1表达或TMB来筛选特殊的人群入组,因此,反映出的是在总人群中的有效率。通过标志物筛选后,Keytruda与Opdivo一线治疗的有效率也都在25%~30%之间[1-2]。因此,根据现有数据,PD-1抑制剂和PD-L1抑制剂在疗效上没有显著差距。但在PD-L1>50%患者中,Keytruda表现似乎更好一些。在毒性事件(不良反应)方面,Keytruda与Opdivo类似。价格方面,Keytruda(规格:100mg,售价:4.2万港币/支)与Opdivo(规格:100mg,售价:2.8万港币/支)相差非常小。
总的来说,Keytruda与Opdivo由于属于两家公司,因此并未真正在擂台上真正进行过实实在在的“比拼”(头对头研究),因此,目前很难讲Keytruda与Opdivo谁更好。
除了疗效好,毒性低,Keytruda与Opdivo还很“长情”
在多项研究中,都观察到Keytruda与Opdivo的治疗具有“长尾效应”。“长尾效应”是一个统计学里的专业名词,最早用在商业模式分析中。此处指的是接受治疗的患者,在治疗后可以实现长期缓解,甚至停药后疾病仍然继续缓解[9]。
Keytruda与Opdivo的治疗属于主动免疫,药物直接作用于患者的免疫系统,诱导出对抗肿瘤的免疫反应,这相当于“授人以渔”。它的特点是抗肿瘤作用比较持久,可以产生“免疫记忆”,也就是说,当机体再次遇到相同的抗原,会“认出来”,产生更强烈的免疫反应。因此“长尾效应”可能与抗肿瘤记忆T淋巴细胞的产生有关[10]。
除了能用于NSCLC治疗,Keytruda与Opdivo也获批用于其他肿瘤的治疗。从获批的适应证看,Opdivo更多。Keytruda与Opdivo主要的适应证比较详见下表。

Opdivo领先一步,已取得了中国患者的疗效数据——CHECKMATE078研究。该研究只入组东亚人群(尤其是中国人),结果发现,Opdivo完胜化疗,与化疗相比,Opdivo使疾病进展风险降低23%,而且在鳞癌患者中效果更好。吸烟是我国肺癌的主要发病原因,而吸烟患者中腺癌更少,Opdivo在鳞癌中效果更优,对于我国患者可能是个好消息。基于这些数据,今年6月15日,Opdivo率先在我国获批用于没有EGFR、ALK突变的NSCLC二线治疗[3]。
Keytruda在今年7月25日已获得CFDA批准用于黑色素瘤的治疗,目前招募中国肺癌患者的研究正在进行中,希望它在国外的“神奇疗效”能在中国患者身上成功“复制”。
如前文所述,在肺癌中对于Keytruda,PD-L1表达能帮助筛选出疗效更好的患者,而对于Opdivo,TMB则是一个很好的疗效预测标志物。
在结直肠癌、子宫内膜癌、胆管癌、胃癌等实体瘤中,MSI/dMMR[MSI全称为微卫星不稳定灶,是指DNA复制时发生突变、引起一些短而重复的DNA序列长度改变,常由Dmmr(错配修复缺陷)引起,与癌症发生有关]是很好的Keytruda疗效预测标志物。
除上述三种标志物之外,还有很多其他标志物在研究中,如肿瘤浸润淋巴细胞、新抗原水平、免疫相关的特征表达谱标签等等。但由于肿瘤微环境的复杂性,它们还不能完整诠释和预测免疫治疗的疗效。
根据药品说明书,不建议孕妇使用。对于哺乳期的女性,建议用药时暂停哺乳。
轻度肝肾功能损伤的患者可以照常使用PD-1抑制剂,但目前并没有中至重度肝肾功能损伤患者使用PD-1抑制剂的数据。
之前进行过同种异体造血干细胞移植的患者使用PD-1/PD-L1抑制剂治疗后发生严重的移植物抗宿主病的风险会显著升高,用药时需要特别注意。此外,有免疫系统疾病(如克罗恩病、溃疡性结肠炎、红斑狼疮等)、HIV检验阳性或患有AIDS等情况下,不建议使用PD-1抑制剂。
首先,在不经筛选的实体瘤患者中,PD-1抑制剂的有效率在10%~20%之间。CHECKMATE017和CHECKMATE057研究都没有通过特定的标志物筛选NSCLC患者入组,结果显示,Opdivo在肺鳞癌和腺癌中的有效率分别为20%和19%。由此可见,在总体人群中,可能有超过80%的肺癌患者治疗无效[4]。而且PD-1抑制剂起效慢,一般需要2~4个月才能起效,因此在疗效评价时也会比较麻烦[1-2]。
不仅如此,一小部分患者在PD-1抑制剂治疗后会出现肿瘤加速进展(Hyper Progressive Disease,HPD),主要的表现为:①肿瘤生长速度超过治疗前的两倍;②肿瘤体积增大查过了50%;③从治疗开始到评估发现治疗失败的时间不到2个月。不同瘤种PD-1抑制剂治疗后HPD的发生率也有所不同,头颈部鳞癌发生率最高(24%),NSCLC大约为14%[11]。一旦发生HPD,患者的生存时间会显著缩短到3个月左右。目前对于哪些患者在PD-1抑制剂后会发生HPD,还没有很好的预测方法。
此外,PD-1抑制剂的严重不良反应(3~4级)发生率很低,然而一旦发生,可能危及到生命。在过去的研究中,Opdivo联合Ipilimumab(CTLA-4抑制剂,也是免疫治疗药物)出现过因急性间质性肺炎、急性呼吸窘迫综合症、致命性心肌炎死亡的病例。此外,还有研究报道出现严重的表皮坏死样松解反应(全身像被烫伤一样,表皮大片脱落),患者虽然未死亡,但非常痛苦。极少数患者还会在用药后出现静坐不能(坐立不安,心境恶劣)。而Keytruda治疗也出现过严重的神经系统不良反应(脑炎、脱髓鞘性多发性神经根神经病)及心肌炎并因此死亡[12-17]。遗憾的是,目前很难预知PD-1抑制剂不良反应,只能通过系统监测,希望能及时发现,积极干预,避免毒性事件的发生和加重。
PD-1抑制剂也会发生耐药,主要分为原发性耐药和继发性耐药。耐药发生的原因包括新的免疫逃逸通路TIM-3的出现以及一些重要基因(JAK2和β2MG等)发生突变[18-20]。在耐药这一点上,肿瘤真是“道高一尺,魔高一丈”。
根据药品说明书,在开始使用PD-1抑制剂前应避免使用糖皮质激素及其他免疫抑制剂,以防干扰到药物活性。
此外,在肺癌患者中观察到,PD-1抑制剂使用前2个月或使用期间,如果应用了抗生素(酰胺类、喹诺酮类和大环内酯类),疗效会下降近一半[21]。因此,对于使用PD-1/PD-L1抑制剂治疗的患者,应该谨慎使用抗生素。
考虑到PD-1抑制剂的疗效依赖人体正常的免疫系统,而中药是多种物质的混合物,很可能会对机体的免疫系统产生影响,并影响疗效。因此,治疗期间不建议吃中药。
目前已获得美国FDA批准可用于肺癌治疗的免疫治疗药物,除了上述的Opdivo和Keytruda,还包括另外两个PD-L1抑制剂和1个CTLA-4抑制剂。
PD-L1抑制剂包括:①Atezolizumab(商品名Tecentriq,俗称T药),由罗氏公司生产,获批用于NSCLC二线治疗;②Durvalumab(商品名Imfinzi,俗称I药),由阿斯利康公司生产,获批用于NSCLC二线治疗。从获批的研究数据看,PD-L1抑制剂与PD-1抑制剂的疗效类似,但不良反应更轻一些[22-23]。
CTLA-4抑制剂全称为细胞毒T淋巴细胞抗原4抑制剂,CTLA-4与PD-1一样,能够抑制免疫系统,而通过CTLA-4抑制剂,能加强人体免疫对肿瘤细胞的杀伤作用。目前已获批的CTLA-4抑制剂是与Opdivo同公司的Yervoy(通用名:Ipilimumab)。Opdivo与Yervoy联合治疗被证实,对于高TMB(>10个突变/兆基)的NSCLC患者一线治疗的无进展生存期可达7.2个月,为临床增加了新的有效治疗选择。而在小细胞肺癌的治疗中,Nivolumab与Ipilimumab联合获得了美国国家综合癌症网络(National Comprehensive Cancer Net work, NCCN)指南推荐,用于复发小细胞肺癌二线治疗。
作者简介:
叶译楚,医学硕士、哲学硕士。医学记者、编辑,临床医生,英国认证营养师。
参考文献:
1. NIH. OPDIVO-nivolumab injection ; [accessed 2018 Jul 26]; Available from: https://dailymed.nlm.nih.gov/dailymed/drugInfo.cfm?setid=f570b9c4-6846-4de2-abfa-4d0a4ae4e394&audience=consumer.
2. NIH. KEYTRUDA-pembrolizumab injection, powder, lyophilized,for solution ; [accessed 2018 Jul 26]; Available from: https://dailymed.nlm.nih.gov/dailymed/drugInfo.cfm?setid=9333c79b-d487-4538-a9f0-71b91a02b287&audience=consumer.
3. CFDA. PD—1抗体药物获批上市;[accessed 2018 Jul 26]; Available from: http://cnda.cfda.gov.cn/WS04/CL2056/228364.html
4. Borghaei H,Paz ⁃ Ares L,Horn L,et al. Nivolumab versus Docetaxel in advanced nonsquamous non⁃small⁃cell lung cancer[J]. N Engl J Med,2015,373(17):1627-1639
5. Reck M, et al. Pembrolizumab versus chemotherapy for PD L1 positive non-small cell lung cancer. N Engl J Med. 2016;375:1823-1833.
6. Gainor JF, et al. EGFR Mutations and ALK Rearrangements Are Associated with Low Response Rates to PD-1. Pathway Blockade in Non-Small Cell Lung Cancer. Clin Cancer Res. 2016;22:4585-4593.
7. Gettinger S, et al. Five-Year Follow-Up of Nivolumab in Previously Treated Advanced Non-Small-Cell Lung Cancer: Results From the CA209-003 Study. J Clin Oncol. EPUB 2018 Mar 23
8. Ganghi L, et al. Pembrolizumab plus Chemotherapy in Metastatic Non–Small-Cell Lung Cancer. N Engl J Med. 2018,378: 2078-2092.
9. Brahmer J,et al. Nivolumab versus Docetaxel in advanced squamous cell non small cell lung cancer[J]. N Engl J Med,2015,373(2):123-135.
10. Gettinger S, et al. Five-Year Follow-Up of Nivolumab in Previously Treated Advanced Non-Small-Cell Lung Cancer: Results From the CA209-003 Study. J Clin Oncol. EPUB 2018 Mar 23
11. Ferrara R, et al. hyper progressive disease (hpd) is frequent in non-small cell lung cancer (nsclc) patients (pts) treated with anti pd1/pd-l1 agents. WCLC 2017. Abs. MA 10.11
12. Nishino M, et al. Anti–PD-1–Related Pneumonitis during Cancer Immunotherapy. N Engl J Med. 2015 July 16.
13. Johnson D, et al. Fulminant Myocarditis with combination immune checkpoint blockade. N Engl J Med. 2016. 375:1749-1755.
14. Saiag P, et al. Pembrolizumab-Induced Demyelinating Polyradiculoneuropathy. N Engl J Med. 2016. 375:296-297.(转化医学网360zhyx.com)
 腾讯登录
腾讯登录
还没有人评论,赶快抢个沙发