一滴血就能预测PD-1/PD-L1免疫治疗效果,是真的吗?
| 导读 | 风头正盛的PD-1抗体因其对多种肿瘤有效果,并且在使用PD-L1抗体的案例中能找到肿瘤完全消失的案例,在医疗届可以说是“家喻户晓”。它打破肿瘤届的多个不可能,成为了研究领域以及临床应用的热门疗法。 |
风头正盛的PD-1抗体因其对多种肿瘤有效果,并且在使用PD-L1抗体的案例中能找到肿瘤完全消失的案例,在医疗届可以说是“家喻户晓”。它打破肿瘤届的多个不可能,成为了研究领域以及临床应用的热门疗法。
目前PD-1抗体已获批的适应症包括:恶性黑色素瘤、非小细胞肺癌、肾细胞癌、霍奇金淋巴瘤、头颈癌、膀胱癌、MSI-H/dMMR的实体瘤、皮肤癌、宫颈癌、胃癌和肝癌。可以称得上是“广谱抗癌药”了。
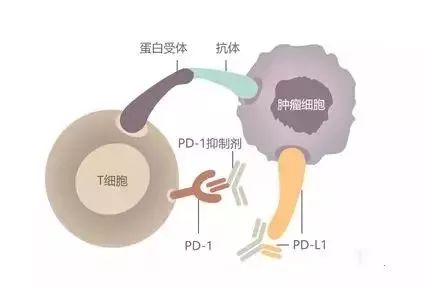
一旦使用PD-1抗体有效的患者,则效果会很好并且疗效持久,一年、五年甚至十年,只是PD-1抗体也并非“神药”,虽然其广谱,但是单药有效率仅在30%左右。
每月动辄上万的治疗费用来赌一个只有四成概率都不到的机会吗?有没有办法提前预测使用PD-1的疗效呢?
|
|
中国定价 |
美国定价 |
|
O药 |
9260元/10ml |
18000元/10ml |
|
K药 |
17918元/10ml |
33000元/10ml |
药费高昂
1.PD-(L)1表达情况
Nivolumab(Opdivo)可以帮助T细胞对抗肿瘤,然而,不同的病人有不同的反应方式。通过监测Nivolumab对关键免疫细胞的影响可以帮助指导优化治疗方案。
Shohei Koyama博士和大阪大学的一组研究人员设计了一种简单的方法来测试Nivolumab对人体的影响。该方法可测量Nivolumab在治疗数周后如何与T细胞上的PD-1结合,并提供更有效监测治疗所需的信息。他们的研究结果发表在《JCI Insight》上。

研究人员分析了肺癌患者的血液和肺部液体的微小样本,测量了Nivolumab与T细胞结合的数量,分离了与Nivolumab结合的T细胞,以全面分析细胞活化。
研究人员发现,Nivolumab对T细胞的作用通常在患者服药后持续相当长一段时间。
研究的合作者Atsushi Kumanogoh说:“我们简化的方法在真实世界的病人中是可行的,证明了即使病人已经停止治疗,Nivolumab还能与T细胞结合超过20周。”
他们的发现证实了T细胞结合水平并不表明药物的功能作用,还需要进一步测量t细胞的增殖。
Akio Osa表示:“我们的研究结果表明,对于任何病人,我们需要的信息都超过药物的血液含量,我们需要测量与T细胞结合的Nivolumab的数量和T细胞增殖的程度来做出治疗决定。”
两个研究参与者的结果说明了测量增殖和T细胞结合的重要性。当增殖能力低时,第一例病人没有反应。第二例在增殖较高时肿瘤未见生长。
Takeshi Uenami说:“我们监测Nivolumab结合和T细胞增殖状态的联合策略,比单独监测Nivolumab的血液水平更能确定这种药物的效果。”
总的来说,了解Nivolumab患者在哪些情况下会随着时间的推移产生持续影响,对于预防治疗相关的副作用和指导额外治疗的选择可能有用。
好消息是:检测方法只需要一滴血就可以做到,相比于组织检测,血液检测更加便捷,同时非侵入式的操作方式也避免了患者额痛苦。
2.肿瘤突变负荷(TMB)
近期发布在著名期刊《Nature Medicine》上的一篇研究就验证了血液TMB预测非小细胞肺癌患者使用免疫疗法PD-1抑制剂的有效性。

此次实验的研究人员就回顾了使用PD-1抑制剂治疗的两项临床试验,纳入了超过1000例非小细胞肺癌患者的血液样本来验证bTMB的有效性。
对于肿瘤患者来说,多多少少都会存在TMB,甚至在正常人中,也会存在TMB。这时,如果单纯的检测是否存在TMB则变得毫无意义。所以,我们就需要确定一个确切的TMB数量值,以达到TMB水平高于这个值的患者群体使用PD-1是有效的,低于这个值的患者使用PD-1则普遍疗效不明显,也就是用于划分使用PD-1是否有效的风水岭。
肿瘤突变负荷千千万万,究竟该选择哪个值作为风水岭呢?
研究人员将bTMB数值分成1-500不等,以传统的组织样本检测tTMB为标准,不停的测试各个bTMB切割点的有效率(PPA)以及无效率(NPA),最终选定了三个风水岭:bTMB≥10,bTMB≥16以及bTMB≥20。这三个的有效率和无效率都与tTMB测出的水平十分接近。
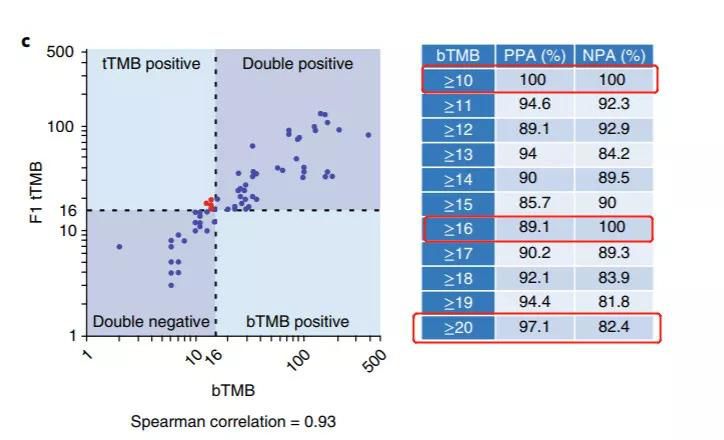
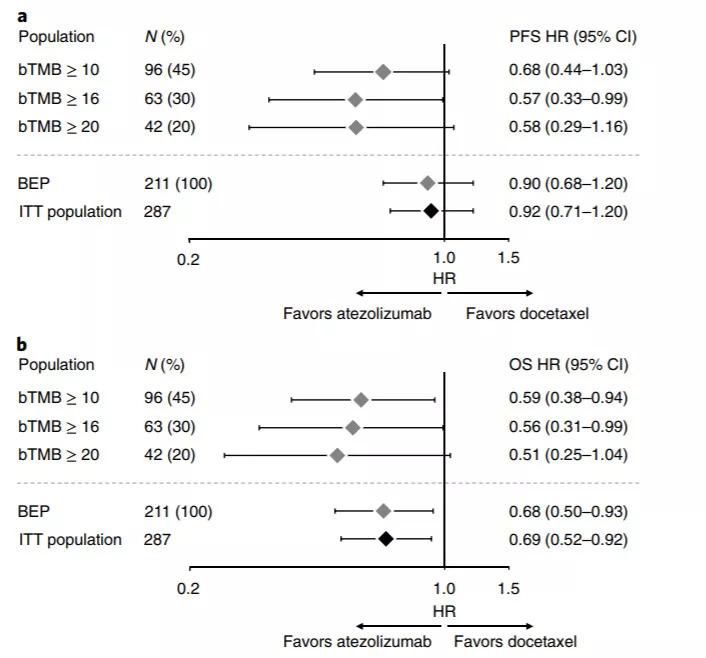
研究人员将名为POPLAR的临床试验中的211名患者的bTMB水平按照10,16,20为分水岭,来观察接受PD-1抑制剂Atezolizumab(T药)的疗效。结果显示,无论是无疾病进展期(PFS)还是总生存期(OS)确实更加有效!
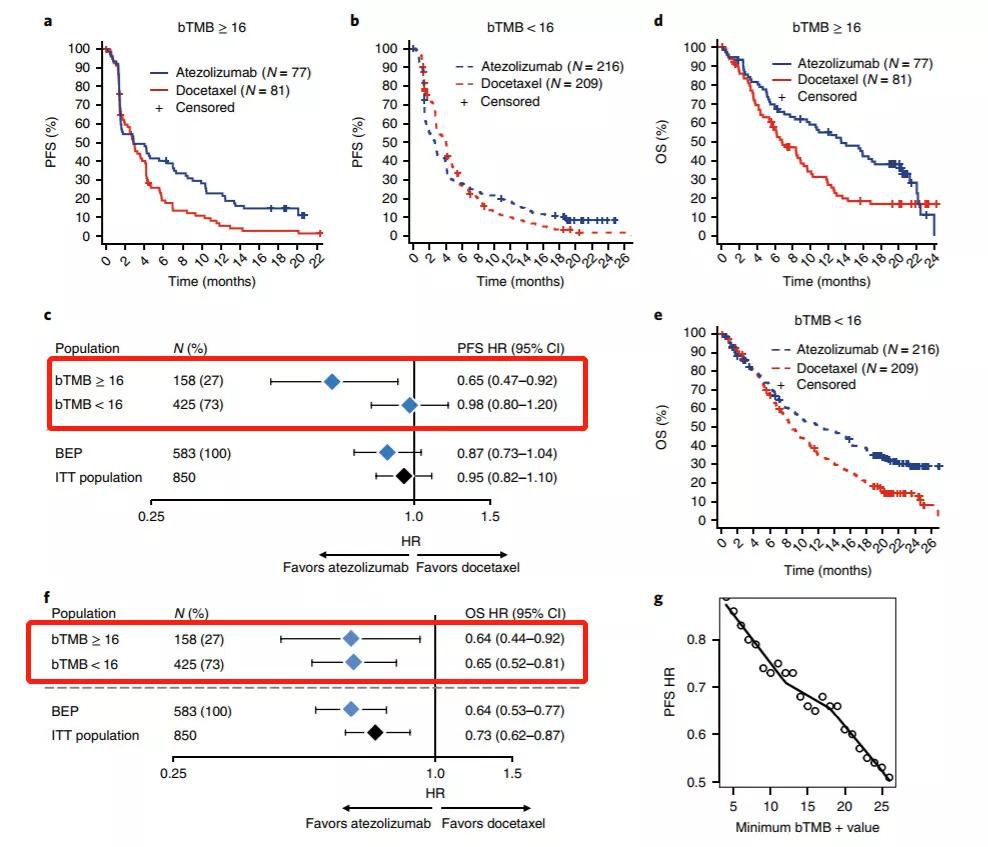
同时,由于在无疾病进展期中bTMB≥20的患者并没有比16的更加有效。再考虑到检测技术,研究人员最终敲定将bTMB≥16定为衡量PD-1是否有效的分水岭。
研究人员又分析了名为OAK的临床实验,检测583名患者的bTMB水平。结果再一次表明,bTMB≥16的患者使用T药的效果确实比其他疗法要好的多,更重要的是,bTMB<16的患者则没有这样的优势。不过这个优势似乎只存在于患者的无疾病进展期领域。对于总生存期而言,无论bTMB≥16的患者或是<16的患者,与其他疗法相比,使用T药都能显著的提高总生存期。且bTMB≥16或<16的患者之间,并没有差异。
2017年ASCO年会有报道称:高TMB的患者,无疾病进展期PFS相比化疗的生存期长。研究发现TMB越高的患者,对肿瘤免疫治疗的效果越好。
现代医学中发现肿瘤的发生发展,很多时候和基因在重要的编码序列发生突变相关。肿瘤突变负荷TMB,就是基因中发生错误的密码总量。TMB越高,那么可能相应的肿瘤相关的致癌突变越多,每个肿瘤的个性就越突出,越不同于正常细胞。

高TMB可以帮助预测肿瘤免疫治疗在肺癌、膀胱癌、黑色素瘤病人中的疗效。PD-1抗体在有大量TMB的肺癌中疗效显著优于低TMB的肺癌,前者的无进展生存时间是后者的4倍多!高TMB的膀胱癌患者,对PD-1抗体的反应更好。在接受CTLA-4抗体,免疫治疗的黑色素瘤的病人,高TMB的病人和低TMB病人相比,总生存时间延长3.5年。
3.微卫星的不稳定性(MSI)
微卫星是指我们自身DNA中的一段简单重复的核苷酸序列,很容易出现突变(即在DNA复制过程中出现错误),而这些突变的不断积累,就可能导致细胞的癌变。这种在DNA复制过程中这段简单重复核苷酸序列所发生的错误,就叫做“微卫星不稳定性”。
由此我们可以知道,微卫星不稳定性是我们身体中基因的一种病态情况,与肿瘤的发生密切相关。
研究表明,如果肿瘤组织中微卫星处于高度不稳定的状态,即MSI-H,使用PD-1抑制剂的有效率高于微卫星不稳定性低的状态(MSI-L)和微卫星稳定的状态(MSS)。
随着免疫治疗在恶性肿瘤治疗领域发挥越来越重要的作用,免疫治疗相关的研究已经开展得如火如荼,取得了众多令人瞩目的研究成果,但是由于该领域研究开展时间较短,因此更为明确、深入的研究结果仍需时日,让我们共同期待。
(转化医学网360zhyx.com)
 腾讯登录
腾讯登录
还没有人评论,赶快抢个沙发