免疫治疗时代,放疗人的喜与忧
| 导读 | 之下,美国FDA又迅速批准了抗PD-1/PD-L1药物在晚期肺癌里的一线用药.短短半年来,关于免疫治疗的消息真可谓“铺天盖地”.... |
2018年8月,第一个抗PD-1药物正式进入中国市场,一个月以后,第二个抗PD-1药物紧随其后。
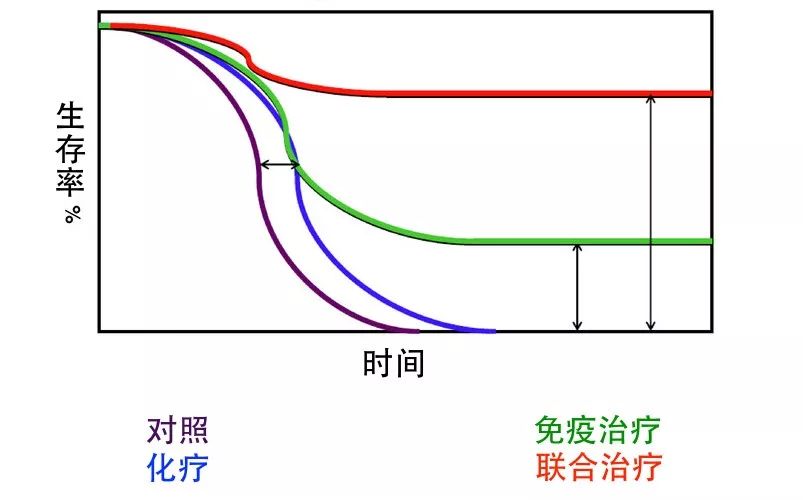
2018年9月,世界肺癌大会报道了PACIFIC研究的更新结果,抗PD-L1药物在局部晚期不可手术的非小细胞肺癌同步放化疗以后作为巩固治疗,不仅显著拉长了疾病控制时间达三倍,还大大提高了总生存率。对于近10年里“怎么折腾都没折腾出个一二”的局部晚期非小细胞肺癌,这可是个非常令人鼓舞的突破。
2018年8月-12月,在Keynote-189、Keynote-407、Impower150等诸多研究结果的扎堆“狂轰乱炸”之下,美国FDA又迅速批准了抗PD-1/PD-L1药物在晚期肺癌里的一线用药。
短短半年来,关于免疫治疗的消息真可谓“铺天盖地”。有人会觉得,什么化疗放疗都过气了,当红炸子鸡——免疫治疗就要取代化放疗啦。

作为土生土长的放疗人,我并不觉得放疗多了个竞争对手。相反,我们可能是多了个出色的抗癌好帮手,就看你怎么用它。免疫药物的确让肿瘤患者和医者看到了莫大的希望,我们为免疫药物的飞速发展而喜。但在免疫治疗“一片大好”的形势下,我想我们作为肿瘤放疗人,还是应该作出冷静的思考。下面就从肺癌的角度,来分享一下我个人对当下免疫时代的喜与忧,如有不同意见,请大家慎喷。

1、现有的免疫治疗的作用机理和副反应有别于传统的化疗。化疗是靠外源性的细胞毒药物来杀伤肿瘤细胞,但因为它的针对性不太强,所以在杀死肿瘤细胞的同时也会打倒一大片正常组织细胞,因而副作用比较大(3/4级治疗相关副作用发生率约55%)。免疫治疗(抗PD-1或PD-L1治疗等)则不然,它旨在恢复人体自身免疫系统的监察和清除功能,好让自身的免疫效应细胞发现“敌军目标”并对肿瘤细胞发起攻击,因而副作用相对较小(3/4级治疗相关副作用发生率约10%),并且这种免疫反应具有记忆性,可能实现对肿瘤的长期抑制,从而使患者获得长期生存。
2、 放疗+免疫治疗的联合抗肿瘤作用存在理论基础。这在我之前的推文《放疗+免疫治疗:火+油CP——写在靶向免疫治疗时代来临之际》里就已经做了诠释。单用免疫治疗的有效率较低,而放疗与免疫治疗联合可能擦出不一样的“火花”。实验室数据显示,大分割放疗可以促进肿瘤抗原的释放而促成“原位疫苗”效应,激活抗原递呈细胞对抗原的识别和提呈;放疗与抗PD-L1药物联用可增加CD8+ T细胞的浸润和功能,从而诱导这些效应细胞在所照射部位甚至远隔病灶产生抗肿瘤免疫反应。总而言之,放疗和免疫之间有着千丝万缕的关系。
3、放疗与免疫治疗联合的适应症有可能不断扩大。在我的往期推文《晚期肺癌≠终末期肺癌,放疗≠姑息治疗》里曾提过,已证实在化疗和靶向治疗时代,晚期肺癌寡转移患者(晚期肿瘤患者仅出现较少远处转移的状态,通常指5个以下转移灶)经全身治疗达到稳定时加上转移灶和原发灶局部的放疗,可以有效延长疾病控制时间与总生存时间。那么在跨入免疫治疗时代以后,我们不禁要问,是否在免疫治疗有效的基础上,针对寡转移灶和原发灶的放疗也能创造同样的、甚至比化疗和靶向治疗时代更加神奇的疗效。这一点,我们非常期待。再如本文引言所说,今年PACIFIC研究的重磅结果,改写了局部晚期非小细胞肺癌标准治疗的生存期,给我们展示了同步放化疗序贯免疫治疗的威力。正在进行的PACIFIC 2研究,试图告诉我们,把免疫治疗进一步提前到与放化疗同时进行,是否安全和有效。更有研究尝试将免疫治疗用于手术前的新辅助治疗阶段并实现了45%的病理大缓解(残留肿瘤细胞不超过10%),我们是不是可以大胆地设想,放疗和免疫治疗联合的新辅助治疗有可能会制造出更令人振奋的病理缓解率,从而给那些原本不可手术的患者带来更多手术的机会。我们有理由相信,在可预见的未来,放疗与免疫治疗联合的适应症将有不断前移和扩大的潜力。



1、免疫治疗真的不是“神药”,不应该被滥用。单纯免疫治疗的受益人群比例偏低,而目前预测其疗效的生物标记物仍不明确,PD-L1的表达并不总是能准确预测患者对药物的反应。故在选择免疫治疗之前,应慎重考虑它的适应症。
2、虽然放疗与免疫治疗的联合存在一定的理论基础,但究竟该如何联合,怎样的放疗剂量分割模式与免疫联合最合适、放疗与免疫联合的最佳时序、与免疫联合时放疗的部位选择等问题都还未明确。尽管研究者们正在快马加鞭地解决这些疑问,但距离真正成熟的联合治疗,我们还有好长一段路要走。
3、我们对放疗与免疫联合治疗副反应的了解尚不够清楚,尤其是当大部分的临床试验都是在欧美国家完成,中国患者的数据尚缺乏。而PACIFIC研究的亚组分析显示,亚裔人群肺损伤的发生率偏高,这就更增加了几分我们的担忧。我们非常期待,基于亚洲人群的临床试验结果能给出令人安心的答复。

4、免疫治疗的疗效评估不像化放疗及靶向治疗那么明确。免疫治疗后影像学上肿瘤的大小变化和实际病理上的疗效有可能不一致,例如CT图像上病灶增大,但手术后标本镜下显示肿瘤细胞仅有少量残留,而病灶的“增大”(我们称之为“假性进展”)有可能只是因为免疫细胞浸润肿瘤造成肿胀(如下图)。到目前为止,我们尚没有火眼金睛来甄别真假。因此,以往的评价标准(RECIST)可能不完全适用,新的评价体系还在摸索之中,联合治疗时我们更应谨慎评估。
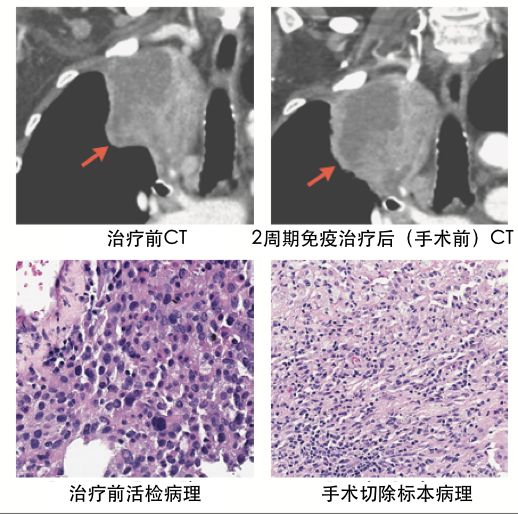
图片引用自N Engl J Med. 2018;378(21):1976-1986.
在未来全身治疗药物更加多元化和个体化的时代,请允许我做个大胆的预测:在局部晚期肺癌里,放疗范围将有可能越来越小,留给免疫治疗更多的发挥空间;到那个时候,放疗科医生画靶区时再也不需纠结,担心照小了易复发、照大了又副作用大,我们或许只需包括或部分包括看得见的病灶,其余病灶或看不见的亚临床病灶只需放放心心地留给我们的“好基友”——免疫治疗;同时,由于放疗范围的减小,副反应的发生率更低,放疗与免疫治疗联合也会具有更高的安全性。而在晚期肺癌寡转移中,不论是原来病灶范围较广泛经免疫治疗后只残留少量病灶,还是免疫治疗后已经稳定的肿瘤又出现少量或者缓慢的进展,免疫治疗有可能给这些患者带来更长的缓解期,留给放疗充裕的时间将寡转移灶逐个“定向爆破”,最终将晚期肺癌转化为可控的慢性疾病。

 腾讯登录
腾讯登录




还没有人评论,赶快抢个沙发